医学教育の評価基準~2023年問題とは~

第一線で活躍する医療人の声を伝える「医療現場の声」。第6回目は、日本医学教育評価機構の常勤理事を務める奈良信雄先生にインタビュー。国内外の経験を活かし、日本の医学教育の向上に尽力される先生に、さまざまなお話を伺いました。
医学教育の評価基準~2023年問題とは~
―本日は「国際標準の医療教育改革」をテーマにお話を伺いますので宜しくお願いします。まずは、ここ10年で叫ばれている「2023年問題」についてです。この問題は、2023年以降は国際基準で認定を受けた医学校の出身者にしかECFMG(アメリカの外国医学校卒業者認定機関)の申請資格を認めないということなのですが、そもそもの発端は何だったのでしょうか?
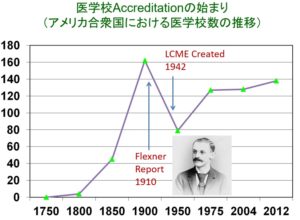
2023年問題が浮上したきっかけはアメリカの医学教育の歴史にあります。1900年代初頭のアメリカでは人口の増加に伴い、医学校の数が増加傾向にありました。
しかし、1910年にエイブラハム・フレクスナーが、増加する医学校の医師養成教育の質についてレポートを発表した後、多くの医学校のクオリティが低かったため、淘汰されてしまいました。その後、1942年にはアメリカの医学部のクオリティを保証するLCMEという評価機関が発足され、現在アメリカには評価認定済の医学部が160校以上もあります。
―アメリカの医療にはそのような歴史があったのですね。
今でこそアメリカの医療がNo.1と言われていますが、30年ほど前までは学生は十分な臨床実習を受けておらず、患者さんの血圧さえ正確に測れなかったんだそうです。それではいけないということで、アメリカではUSMLE(United States Medical Licensing Examination:米国医師国家試験)に臨床技能試験を取り入れ、模擬患者の診察を行って疑いのある疾患や検査方法を尋ねるCS(Clinical Skills)を導入しました。 日本もそれに倣い、今後臨床実習後にOSCE(Objective Structured Clinical Examination)という技能試験を導入していくことになっています。
―2023年問題を受けて、日本では具体的にどのような動きがあったのですか?
2010年9月のECFMGからのアナウンスを受けて、2011年に全国医学部長病院長会議の中に「医学教育質保証検討委員会」を発足させ、私が座長となって評価制度のあり方について検討を開始しました。さらに2012年度からは文部科学省による大学改革推進事業として、東京医科歯科大学、東京大学、東京女子医科大学、東京慈恵会医科大学、新潟大学、千葉大学の6大学が参加して医学教育評価の制度設計に本格的に取り組みました。

元々、日本の大学の機関別認証評価は、2004 年から大学基準協会、大学評価・学位授与機構(現大学改革支援学位授与機構)、日本高等教育評価機構の3団体によって行われていたのですが、医学教育の分野別評価は実施されていませんでした。そこで、評価の仕方や評価委員の育成など、制度が整っているアメリカ、イギリス、韓国、台湾、オーストラリアなどの諸外国からノウハウを勉強し、取り入れていくことになったのです。
このような経緯で、国際基準を踏まえた医学教育分野別評価制度の確立を目指して、2015年に発足したのが「日本医学教育評価機構(JACME)」です。JACMEは2017年に国際的に通用する医学教育評価機関として世界医学教育連盟(WFME)
から世界で7番目に認知され、本格的な活動を開始したのです。
―発足から2年という早さでWFMEから認証を受けるまで、さまざまなご苦労があったでしょうね…。もちろん、海外と日本の医学部では医療や教育の面で異なる部分も多いでしょうから、評価基準を策定するのも大変だったのではないでしょうか?
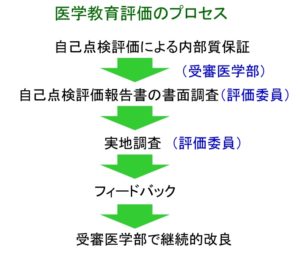
国際基準は日本の実情に合っていない部分もたくさんあります。そこで、「世界医学教育連盟(WFME)グローバルスタンダード2015年版」を中心に日本版の評価基準を策定し、それに基づいて評価を行うことにしました。評価は、各医学部の自己点検評価による内部質保証から始まります。受審医学部が自ら点検を行い、すぐれた点や特色ある点と、一方では改善が必要な部分を認識し、どのように取り組んでいくかを検討してもらいます。自己点検評価の結果は「自己点検評価報告書」として作成してもらい、全国から集まった評価員7名が書面調査と5日間の実地調査を行います。
―具体的にはどんな調査ですか?
1~9まである領域の評価基準に基づいて評価員が書面調査と実地調査で評価し、評価報告書を作成します。
評価基準の内訳ですが、領域1は「各医学部の使命と学修成果」で、医学生が修得すべき知識や能力を各医学部が規定しておくべきという基準です。これこそが医学部教育の根幹になります。領域2は「教育プログラム」です。各医学部が定めた使命と学修成果を学生が確実に学べるように、基礎医学、行動科学、社会医学、臨床医学の教育に関するカリキュラムが構成されているかどうかの基準です。領域3は「学生の評価」。知識や技能および態度を含めて学修成果の修得度を適正に評価することが求められます。領域4が「学生」、領域5は「教員」、領域6は「教育資源」で、いずれも教育にかかわる主要な要素についての基準です。そして、領域7の「教育プログラム評価」では、各医学部が作成して実施しているカリキュラムが適正であるかどうかを振り返り、カリキュラムの改善につなげることです。残念ながら多くの医学部ではこの基準が満たされていません。領域8は「統轄および管理運営」、領域9は「継続的改良」。この9領域のすべての評価基準項目について適合しているかどうかが評価
されます。
―1つの大学で認証を得るまで、どのくらいかかるんですか?
最低でも2年はかかります。9つすべての領域について最終的に200~300ページの分厚い報告書にまとめるのに1年半はかかります。その間に実地調査の日程が調整され、JACMEで書面調査を行い、実地調査に進みます。この過程には、2年以上かかることになります。先ほどお話したようにアメリカでは1942年から評価が行われているので評価に慣れていますが、日本はゼロからの
スタートで、準備には相当の時間がかかります。
―長期間に及ぶうえ、新しい仕組みを作るとなると確かに異論もあったでしょうし、日本で医師になる学生を育成するのであれば関連性がないのでは?と思いがちですよね。

認証まで2年ほどの期間が必要となると、経費や人件費もかかります。「アメリカが言ってきたことになぜ対応しなければならないのか?」という声もありましたし、恥ずかしい話ですが日本の医学部は国家試験に合格することがゴールとされてきたので、説明会を開くと「先生、そんなきれいごとなんて言っていられませんよ」と言われることもありました。しかし、日本の医学部は国際的な基準から見て教育を振り返ることをほとんどしてこなかったので、JACMEが行う医学教育分野別評価は単にECFMGの受験資格を得るということだけではなく、医学部の使命である「国民に良質の医療を提供できる医師の育成」に繋がっていくと考えています。
―現在、認証されている医学部は54校(2021年3月15日現在)。日本の医学部全82のうち、6割くらいが認証されているということですよね?
54校の他にも、既に実地調査が終わっているところもあるのですが、まだ完了するには2年以上かかる予定です。新型コロナウイルス感染症蔓延の影響があり一時的に評価事業がストップしていましたが、2024年までにはすべての医学部が認証できるように計画しています。
日本とアメリカの医学教育の違い
―大学のカリキュラムで臨床実習が増えたことで、基礎医学がおざなりになり教育のアンバランスを訴える教授も当初は多かったという話を聞きました。実際の医学教育の現場はどうだったのでしょうか?
全国医学部長病院長会議でいつも問題に上がっていたのが臨床実習期間の短さです。
日本の医学部は明治時代に導入したドイツの影響を受けて6年制教育です。そのうちの1~2年間は教養課程として文学や哲学を学びます。もちろん教養課程も大切ですが、教育すべき内容が質・量ともに膨大になっていることから、6年間の教育内容を見直すことも避けられません。国際基準でも医学部教育の1/3以上は臨床実習の時間が必要とされています。4年制教育のアメリカでは、基礎医学と臨床を1年生の時から学び、2年以上を臨床実習にあてています。
JACMEによる医学教育評価の影響を受けて、日本の医学部でも6年間の教育プログラムにおいて、教養教育のあり方、基礎医学臨床医学の統合教育、臨床実習期間の延長など、さまざまな改善が行われています。
―日本とアメリカでは学ぶ年数もカリキュラムも全く異なるのですね。

日本の場合は学生に診てもらいたくないという風潮がありますが、アメリカでは「患者が医師を育てる」という文化があります。アメリカでは、学生が医行為を勉強して、習熟していること、患者さんの同意があること、そして先輩の医師からしっかりと指導を受けていること。その条件さえクリアできれば医行為を行うことができます。日本でも、指導医の教育のもと、実際に患者さんに触れる機会を広げていかない限り良い医師は育たないと懸念されます。医学部の教員に対しても、論文業績だけではなく、診療や学生への教育をしっかり行うべきという風にだいぶ意識が変わってきていますから、そういう意味でも医学教育分野別評価は日本の医学教育に良いインパクトがあったと思います。
―日本の学生はほとんどアメリカに行かないというお話も伺いましたが、現在の状況はいかがでしょうか?
私の学生時代には、クラスの半分くらいの人がECFMG試験を受け、多くの卒業生がアメリカの臨床研修を受けていました。しかし、以前ECFMGの会長に日本の医学生の申請数を聞いたところ、なんと1学年の1%にも満たない80名ほどとのこと。ところが驚いたことに、ここ最近、私のところに中学生や高校生から時々問合せがくるんですよ。「この大学を受けたいんだけど認定されているんでしょうか?」と。JACMEの評価のことも調べていて、2023年問題についても聞かれます。大学側からしても、認証を受けていればそれだけ質の高い教育をしているという判断基準になりますから、生徒数を増やす追い風にもなりますね。
―“2023年問題”と言いつつも、これがきっかけとなって日本の医学・医療の向上や教育面でのクオリティアップにいい影響を与えているということでしょうか?
そうですね。従来、日本では教授が一方通行で教える教育方式がほとんどでしたが、今は違います。教える側も教わる側も双方向での教育が強調されています。少人数のグループワークで生徒がディスカッションをして、お互いを高め合う教育方法も多く見られるようになりました。
―日本の医学・教育レベルは世界の中でどのくらいの位置づけなのでしょうか?

レベルは相当高いと思います。ただ、現在大学の世界ランキングにおけるアジアのNo.1はシンガポールです。私も実際に行ってきたのですが、シンガポールには医学部が3校あり、一つは国立大学(NUS)、アメリカのデューク大学とNUSが合同で作ったデューク・NUS大学、さらに新設の医学部があります。デューク・NUS大学の学生は4年制で、1年間は研究期間に当てられ、残りの3年間で医学教育が行われています。基礎医学と臨床医学の教育は1年生のときで、残り2年間が臨床実習になっています。「そんなに短期間の教育で良いのですか?」と聞いたんですが、本家(アメリカ)のデューク大学の学生と比べても全くひけを取らないようです。隣国の台湾も韓国もとにかく活気があり、日本もより臨床実習に力を入れる必要があるのではないかと思っています。
―先ほど医行為の話もありましたが、最近では特定看護師という名称も聞かれるようになりました。医師のみならずコメディカルの役割に関して、先生はどのようにお考えですか?
以前は、医行為は医師がやるべきというパターンナリズムが主流でしたが、現在ではチーム医療が基本になっています。医師一人で患者さんをケアできるわけじゃないですし、特定看護師や臨床検査技師、リハビリの作業療法士などみんなが一緒になって医療に臨むチーム医療に変わってきていますよね。多職種連携に関わる教育を行っているかというのも評価では重要な項目で、今後10年でチームによる医療体制が大きく変わっていくと思いますよ。
―今後のJACMEの使命や、日本の医学教育の展望について教えてください。
知識だけではなく、コミュニケーション能力を高めると同時に患者さんへの思いやりを育て、臨床実習もきちんと受けることができる、そのような医師を教育するシステムが必要です。とにかく医学部における教育全体の底上げをJACMEの使命と考えています。目指すところは国民から信頼される医師の養成です。
―最後になりますが、先生はこの先どんな医師を育成したいとお考えですか?
私がよく聞かれるのは「なぜこのような取り組みを行っているのですか?」という質問です。皆さんは、その質問に私が何て答えるとお思いでしょうか。もちろん、「日本の医学の質を上げる」とか「優れた医師を育成する」ということなんですが、実際には私も高齢者ですから、一人の患者の立場から真に信頼できる医師を多く育てたいということに基盤を置いています。私は「地獄の沙汰も医者しだい」と題する本を出版しましたが、医師によって治療が全く変わるというのでは困ります。どの医師に診てもらっても安心した医療が受けられなければならない。
自らが患者として身を任せることができる医師を育てるというのが、私のモチベーションです。
医学教育の評価という分野は専門的でなかなかお話を伺う機会がなかったので、大変貴重な時間となりました。
奈良先生、ありがとうございました。
【プロフィール】
 奈良 信雄(なら のぶお)
奈良 信雄(なら のぶお)
医学博士。順天堂大学客員教授、東京医科歯科大学名誉教授、日本医学教育評価機構常勤理事。
1950年、香川県高松市生まれ。
1975年、東京医科歯科大学卒業。
放射線医学総合研究所、カナダ・トロント大学オンタリオ癌研究所研究員、東京医科歯科大学医学部教授を経て2015年より現職。
専門は、内科学、血液病学、臨床検査医学、医学教育学。
特定非営利活動法人(NPO)野口医学研究所 理事長。


